Módulo 7: Hipertensão Arterial Sistêmica (HAS) e Diabetes Mellitus (DM)
Unidade 5: Terapêutica medicamentosa e não medicamentosa e metas de controle
Terapêutica medicamentosa

Os tratamentos, não medicamentoso e medicamentoso, são realizados concomitantemente.
Os agentes antidiabéticos e anti-hipertensivos devem ser indicados quando os valores glicêmicos encontrados em jejum ou pós-prandiais estiverem acima dos requeridos para o diagnostico do DM, bem como quando os valores pressóricos estiverem acima do recomendado para o diagnóstico da HAS, respectivamente.
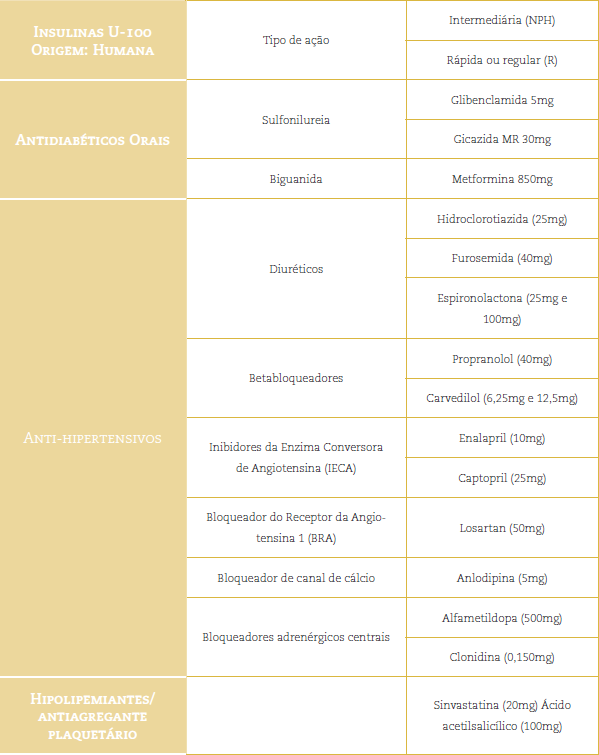
Voltando o nosso olhar para a terapêutica medicamentosa empregada no tratamento da HAS e do DM, sugerimos que você analise o quadro abaixo apresentado para identificar os medicamentos mais utilizados no controle dessas doenças, que são disponibilizados pelo Sistema único de Saúde (SUS).
| Palavra do Profissional |
Os antidiabéticos orais (ADOs) são substâncias que tem a finalidade de manter a glicemia dentro ou próximo aos valores normais (jejum <100 mg/dl e pós-prandial <140 mg/dl), respeitando as características individuais. (SOCIEDADE BRASILEIRA DE DIABETES, 2011BSBD, 2011).
Atualmente, no mercado, existem disponíveis os chamados antidiabéticos orais tradicionais e as novas opções de antidiabéticos orais.
Os ADOs tradicionais incluem:
- Os secretagogos de insulina (sulfonilureias e glinidas);
- Os redutores da produção hepática de glicose (biguanidas);
- Os sensibilizadores de insulina (glitazonas);
- Os inibidores da α-glicosidase (acarbose).
Já as novas opções de ADOs são representadas pelos inibidores da enzima Dipeptidilpeptidase IV - DPP-IV (gliptinas) e pelas incretinas.
No entanto, como finalidade prática, os ADOs tradicionais podem ser classificados em duas categorias principais: agentes hipoglicemiantes e agentes anti-hiperglicemiantes.
Os agentes hipoglicemiantes são considerados fármacos de primeira escolha para o tratamento dos usuários com DM tipo 2, não obesos.
Os agentes hipoglicemiantes devem ser administrados 30 minutos antes das refeições, com o intuito de coincidir o pico de ação da droga com o aumento dos níveis sanguíneos de glicose pós-prandial.
Eles apresentam como efeitos colaterais a hipoglicemia e o aumento de peso devido à hiperinsulinemia. O exemplo mais comum disponibilizado na rede de serviços de saúde é o Daonil e o Glifage.
Os agentes anti-hiperglicemiantes não aumentam a secreção de insulina, portanto, não estão relacionados com o aparecimento de hipoglicemias, podendo ser utilizados com segurança desde o início da doença.
Ao considerar que agentes anti-hiperglicemiantes são absorvidos e eliminados rapidamente e que seu perfil tem rápida ação, eles devem ser administrados imediatamente antes das refeições, conferindo um perfil terapêutico com menor risco de hipoglicemia. (SOCIEDADE BRASILEIRA DE DIABETES, 2011BB).
O exemplo mais comum disponibilizado na rede de serviços de saúde é a Metformina.
A escolha do esquema terapêutico medicamentoso deve considerar a disfunção básica preponderante na ocorrência da hiperglicemia em cada usuário. Assim, uma estimativa sobre o papel da resistência ou deficiência de insulina na patogênese da hiperglicemia pode ser útil na decisão sobre a modalidade terapêutica mais adequada. Além disso, há também a necessidade de uma avaliação criteriosa dos níveis da glicemia de jejum pré e pós-prandial, da hemoglobina glicada, da idade do paciente, do efeito do medicamento sobre o peso corporal, da presença de comorbidades, complicações e outros transtornos metabólicos, do mecanismo de ação das drogas, das contraindicações, dos efeitos colaterais e das possíveis interações para a escolha do tratamento medicamentoso (GROSSI; SECOLI, 2003; SOCIEDADE BRASILEIRA DE DIABETES, 2011b).
Quando o controle não for atingido pela monoterapia, é indicado combinar medicamentos orais com mecanismos de ação diferentes, podendo acrescentar um segundo agente.
Se ainda assim não houver controle metabólico, é possível acrescentar um terceiro agente. Neste momento, é importante a análise do custo-benefício do tratamento, já que a introdução de insulina pode ser também eficaz e de menor custo.
Na combinação terapêutica, é importante conhecer o poder redutor glicêmico adicional do segundo ou terceiro medicamento utilizado. (SOCIEDADE BRASILEIRA DE DIABETES, 2011b).
Ao considerarmos os benefícios da insulinização precoce no manejo do DM, cabe neste momento abordarmos as peculiaridades da insulinoterapia.
Basicamente existem quatro modalidades de apresentações comerciais de insulina no mercado brasileiro:
- Insulina humana em monoterapia;
- Insulina humana pré-mistura;
- Análogos de insulina humana em monoterapia;
- Análogos bifásicos de insulina humana (Posicionamento Oficial SOCIEDADE BRASILEIRA DE DIABETES, 2011b).
| Palavra do Profissional |
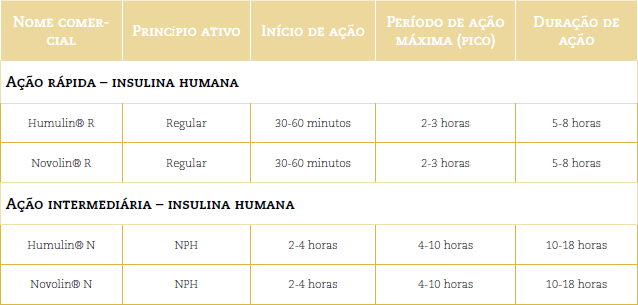
Cabe destacar que as insulinas fornecidas pelo Sistema Único de Saúde (SUS) no Brasil são as insulinas humanas NPH e Regular.
O quadro a seguir mostra a farmacocinética das preparações destas insulinas e posteriormente indicamos um link com a farmacocinética dos outros tipos de insulina.
| Palavra do Profissional |
A insulina regular, também chamada de solúvel ou natural, ação rápida, simples ou cristalina é incolor.
A insulina regular pode ser usada por via endovenosa (em unidade de terapia intensiva), intramuscular (uso hospitalar ou em unidade de saúde) e via subcutânea (uso hospitalar, unidade de saúde e domicílio).
A insulina NPH é a mais usada no mundo; tem aparência leitosa devido à mistura equimolar de protamina e insulina; é classificada como de ação intermediária. A insulina NPH é administrada por via subcutânea. O processo de insulinização do paciente com DM tipo 2 é didaticamente descrito no algoritmo de tratamento do DM tipo 2 dos Posicionamentos Oficiais SBD de 2011.
| Saiba Mais |
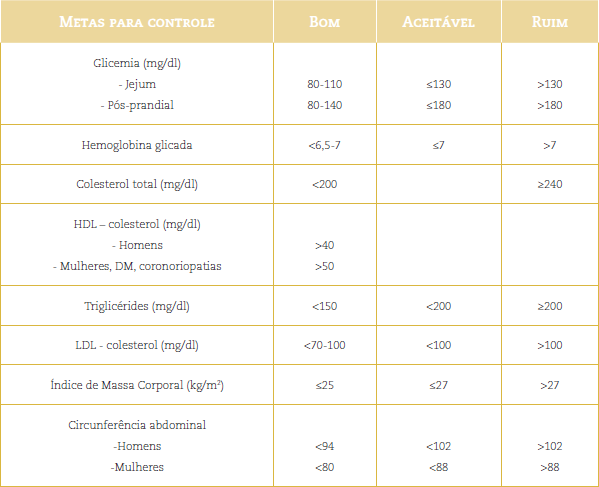
Assim, o tratamento do DM e da HAS tem como objetivo controlar os níveis glicêmicos e pressóricos e como consequência aliviar os sintomas, reduzir a ocorrência de complicações agudas e crônicas e melhorar a qualidade de vida.
Esses objetivos são atingidos quando se consegue manter a glicemia, os níveis pressóricos e lipídicos dentro dos parâmetros considerados normais ao longo dos anos de doença.
Veja a tabela:

A seguir veja a conversa do Enfermeiro Marcos com os pacientes sobre as terapêuticas!
Para usuários com HAS estágios 1 e 2 com risco cardiovascular baixo e médio, a meta a ser atingida é a redução da PA a níveis abaixo de 140/90 mmHg; para aqueles com risco cardiovascular alto e muito alto, ou com 3 ou mais fatores de risco, presença de Diabetes Mellitus , Síndrome Metabólica, lesões em órgãos-alvo ou insuficiência renal, a meta requer o estabelecimento de limites menores de PA (130/80 mmHg).
Diante do exposto, a complexidade do regime terapêutico para o controle do DM quando somado a ameaça do aparecimento de complicações crônicas exige do paciente uma vida de comportamentos especiais e coparticipação, em cerca de 90% do cuidado diário, para a manutenção de um bom controle metabólico.
| Compartilhando |







