Módulo 9: Projeto Terapêutico Singular Na Clínica Da Atenção Psicossocial
Unidade 2: Recursos terapêuticos, estratégias de intervenção e intersetorialidade
Matriciamento na Atenção Psicossocial

Isso se justifica na compreensão de que, conforme a Política Nacional de Saúde Mental (BRASIL, 2005a), todo problema de saúde é também de saúde mental e toda saúde mental é também produção de saúde. Assim, é importante a articulação do campo da Saúde Mental na Atenção Básica (AB) e na Estratégia de Saúde da Família (ESF) para garantir um processo de cuidado em saúde integral e compartilhado, tendo em vista que a atenção básica é a entrada preferencial para o sistema de saúde.
As origens conceituais do matriciamento remontam ideias e proposições que seriam capazes de reorganizar o cuidado em saúde para potencializar os saberes-fazeres envolvidos por objetivos comuns. Apontam para a superação de uma perspectiva voltada exclusivamente para a doença e que compartimentaliza o ser humano, orientando-se para uma integração entre profissionais especialistas e generalistas (CAMPOS, 2000). Para Ballester (2011), o matriciamento em saúde mental surge da interconsulta nos hospitais gerais por psicólogos e psiquiatras que rompiam limites institucionais para promover cuidado em diferentes clínicas.
Assim, matriciamento é
um arranjo técnico-assistencial que visa à ampliação da clínica das equipes de ESF, superando a lógica de encaminhamentos indiscriminados para uma lógica de corresponsabilização entre as equipes de ESF e Saúde Mental, com a construção de vínculos entre profissionais e usuários, pretendendo uma maior resolutividade na assistência em saúde, (CAMPOS; DOMITTI apud BRASIL, 2007, p. 39).A equipe de apoio matricial distingue-se da equipe de cuidados básicos por sua busca em prevenir a medicalização e psicologização do sujeito em sofrimento e pela sua corresponsabilização pelo cuidado, tendo a ESF como referência nas ações em saúde (YASUI; COSTA-ROSA, 2008).
Em sua origem, a equipe de apoio matricial poderia ser composta por um ou mais profissionais com saberes específicos que apoiem outros profissionais (OLIVEIRA, 2008a). Entretanto, os profissionais que compõem o matriciamento estão inseridos nos Núcleos de Apoio à Saúde da Família. Sua constituição equivale a equipes profissionais de diferentes áreas do saber que atuam de forma integrada e apoiam os profissionais da ESF para populações específicas, a exemplo dos consultórios na rua, equipes ribeirinhas e fluviais e academia da saúde (BRASIL, 2011a). A composição de profissionais no NASF segue a normativa apoiada no Código Brasileiro de Ocupações, distinguida em duas modalidades: NASF 1 e 2.

Quadro: Distinção entre NASF 1 e 2
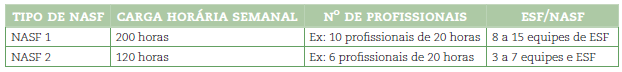 Fonte: Adaptado de Brasil (2011).
Fonte: Adaptado de Brasil (2011).
Para Brasil (2011, p. 25), “a composição de cada um dos NASFs é definida pelos gestores municipais, seguindo os critérios de prioridade a partir dos dados epidemiológicos, das necessidades locais e das equipes de saúde que serão apoiadas”.
Em termos práticos, segundo Oliveira (2008a), o matriciamento deve levar em consideração os seguintes aspectos:
- Quantidade e qualificação dos profissionais
- Educação permanente
- Cultura de organização sanitária entre gestores e trabalhadores
- Pactuação da rede de serviços
- Organização do processo de trabalho nos serviços.
Toda forma de encaminhamento deve ser discutida de maneira corresponsável, mesmo com o sistema de referência e contrarreferência.
A aplicação prática do matriciamento se dá por algumas vias, como: Interconsulta; Atendimento e Consulta Conjunta; Visita domiciliar; Discussão de casos; Formulação de Projetos Terapêuticos Singulares; Contato a distância; Genograma e ecomapa; Educação permanente; Intervenções no território e na saúde de grupos populacionais e da coletividade; Ações intersetoriais; Ações de prevenção e promoção da saúde; Discussão do processo de trabalho das equipes (OLIVEIRA, 2008a; BRASIL, 2011a; BALLESTER, 2011; CHIAVERINI, 2011). Todas essas atividades podem ser desenvolvidas em unidades básicas de saúde, academias da saúde ou em outros pontos do território e da Rede de Atenção (BRASIL, 2011a).
Além do exposto, os profissionais do NASF podem conceber e agir na análise e intervenção conjunta sobre riscos coletivos e vulnerabilidades, apoio à discussão de informações e indicadores de saúde, suporte à organização do processo de trabalho (BRASIL, 2011a).
Em que pese as ações entre Atenção Básica e Saúde Mental, apresentamos no quadro abaixo algumas diretrizes de atuação:
Quadro: Saúde Mental na Atenção Primária à Saúde – Diretrizes Gerais para a atuação das Equipes de Saúde.
 Fonte: Cadernos de Atenção Básica – NASF (BRASIL, 2009a, p. 40).
Fonte: Cadernos de Atenção Básica – NASF (BRASIL, 2009a, p. 40).
Os NASFs fazem parte da Atenção Básica, mas não se constituem como serviços com unidades físicas independentes ou especiais e não são de livre acesso para atendimento individual ou coletivo. Estes, quando necessários, devem ser regulados pelas equipes de Atenção Básica. Assim, a partir das demandas identificadas no trabalho conjunto com as equipes e/ou Academia da Saúde, eles devem atuar de forma integrada à Rede de Atenção à Saúde e seus serviços, a exemplo dos CAPS, CEREST, Ambulatórios Especializados etc., além de outras redes, como SUAS, redes sociais e comunitárias (BRASIL, 2011a, p. 24).
Entretanto, a situação de risco é um critério de escolha para que uma intervenção matricial seja realizada. Dentre as principais situações de risco, encontramos:
(...) Cárcere privado; Abuso ou negligência familiar; Suspeita de maus-tratos e abuso sexual de crianças e adolescentes, além de outras evidências de violência intrafamiliar; Situações de violência entre vizinhos; Situações de extremo isolamento social; Situações de grave exclusão social (idoso ou pessoa com deficiência em situação de abandono, crianças e adolescentes em situação de risco pessoal ou social, população em situação de rua); Indivíduos com história de múltiplas internações psiquiátricas, sem tratamento extra-hospitalar; Uso de medicação psiquiátrica por longo tempo sem avaliação médica; Problemas graves relacionados ao abuso de álcool e outras drogas; Crises psicóticas; Tentativas de suicídio; Crises convulsivas e conversivas. (BRASIL, 2009a, p. 41).
| Palavra do Profissional |
Como podemos perceber, trata-se de demandas complexas, e os profissionais da AB, ESF e NASF por vezes necessitam recorrer à Rede de Atenção em Saúde e Intersetorial para realizar ações em saúde que sejam resolutivas. A reorganização do sistema em redes de atenção visa a acolher e acompanhar o usuário-família ao garantir o acesso aos serviços sem restrições e hierarquias entre os pontos de atenção e a AB. Por isso, é crucial que a AB exerça a função de regulação e porta de entrada do SUS.
Para Barban e Oliveira (2007), a operacionalização da integração entre Atenção Básica e Saúde Mental e, consequentemente, o matriciamento dá-se também com a construção de instrumentos que organizam o trabalho. É essencial construir fluxogramas que esquematizem o acompanhamento dos usuários, a construção de um plano de cuidados em equipe a partir do elenco das situações de risco que geram o sofrimento psíquico, a elaboração de fichas de detecção de risco e a identificação dos transtornos mentais no território. Acompanhar os casos através de instrumentos é primordial para as equipes de matriciamento e da AB. É importante também um cadastro de entidades ou dispositivos territoriais existentes na área de abrangência da unidade de saúde, como subsídio para a intersetorialidade e ações distintas no território.
Segundo Barban e Oliveira (2007), são necessários estabelecimento de fórum de discussão dos agentes comunitários de saúde, reuniões intersetoriais pactuadas com a gestão em saúde, reuniões regulares de equipe locais e da Rede de Atenção.
| Compartilhando |
| Saiba Mais |
Por fim, concluímos nosso estudo reiterando que o apoio matricial se desenvolve com a construção do Projeto Terapêutico Singular, que pode ser acompanhado pelas equipes de outros serviços (CAMPOS; AMARAL, 2007).







